為研究病因行為,以配合診斷治療,胃癌可根據不同屬性分類
「組織學」(Histology) :
(一)「腸型」(intestinal type)
(二)「彌漫型」(diffuse type)
(三)「混合型」(mixed type)
位置:
(一)「賁門癌」(cardia cancer)
(二)「近端癌」(proximal cancer)
(三)「遠端癌」(distal cancer)
上述(二)及(三)或合稱「非賁門胃癌」(noncardia cancer)
發展階段:
(一)「早期胃癌」(early gastric cancer, EGC)
(二)「晚期胃癌」(advanced gastric cancer, AGC)
胃癌的風險因數包括—
遺傳:約10%—15%的患者有近親曾患相關疾病,其中大部分沒有找到遺傳的致病基因。只有少於3%是「癌遺傳綜合症」(hereditary cancer syndromes) 。
幽門螺旋菌:世界衛生組織於1994年已將「幽門螺旋菌」定為第一類(即肯定)致癌物。
若曾感染「幽門螺旋菌」,患上「非賁門胃癌」的風險為3倍,「腸型」和「彌漫型」的風險都同樣增加,但不影響「賁門癌」的發病率。
若10年前已感染「幽門螺旋菌」,風險增加至6倍。
若「幽門螺旋菌」引致顯著的「胃體」發炎,風險高達34.5倍,嚴重「胃萎縮」(gastric atrophy)和「腸化」(intestinal metaplasia)都是風險因數;但如「幽門螺旋菌」引致十二指腸潰瘍,風險卻比未曾感染的低!
<幽門螺旋菌>
其他引致長期慢性胃炎、胃酸分泌減少(hypochlorhydria)的情況,例如「惡性貧血」(pernious anaemia)、曾經進行胃部切除手術,亦是風險因數。
飲食:有關的觀察包括(一)新鮮蔬果減低胃癌風險;(二)維他命C及抗氧化劑減低胃癌風險;(三)鹽、硝酸鹽、醃制及煙薰食品、亞硝氨基化合物、「苯並芘」等增加胃癌風險。但近期研究暫時未能對這些觀察作定論。
EB病毒(Epstein Barr Virus):約10%的胃癌與EB病毒有關。
吸煙:胃癌風險與吸煙劑量有顯著關係。在歐洲,估計17.6%的胃癌由吸煙引致。
癌症是因為一個、或多個基因變異,引致細胞生長失控而成。基因變異可以是遺傳的「胚系突變」(germline mutation),也可是受後天環境影響而發生的。有些基因變異本身並不直接致癌,但與環境因素互動而增加患癌風險。
由已知遺傳基因引致胃癌的「癌遺傳綜合症」,包括「遺傳性瀰漫型胃癌」(Hereditary Diffuse Gastric Cancer, HDGC))、「遺傳性非瘜肉症大腸直腸癌」(Hereditary Nonpolyposis Colorectal Cancer, HNPCC) 、「家族性結直腸瘜肉綜合症」 (Familial Adenomatous Polyposis Syndrome)。
後天因數如何引致胃癌,「炎症致癌」(inflammation-induced cancer)是最廣為接受的模型。這模型涉及多個階段,首先是「慢性胃炎」(chronic gastritis),令黏膜細胞的「增殖」(proliferation)增加,不穏定而容易發生基因變異。「慢性胃炎」亦引致「胃萎縮」(atrophy),胃酸分泌減少,容許細菌過度繁殖,令胃炎更加嚴重,並產生致癌的氮化合物。長期處於這環境,胃部黏膜便會逐步出現「腸化」(intestinal metaplasia)、「發育異常」(dysplasia)、最終變成癌症。
「幽門螺旋菌」可引致「慢性胃炎」,是引致「非賁門胃癌」最重要的環境因數,但這亦是因人而異的。因控制發炎的基因不同,有些人受感染後會有顯著的「胃體」發炎、「胃萎縮」、胃酸分泌減少、發展成胃癌;有些人只會有輕微胃炎,胃酸分泌正常;有些人主要是「胃竇」發炎,胃酸分泌增加,引致十二指腸潰瘍,卻很少有胃癌。
「早期胃癌」是指只涉及「黏膜」(mucosa)及「黏膜下層」(submucosa)的癌症,按型態可分為三類:
(一)「瘜肉」(polypoid)
(二)「淺表」(superficial),可再分為(a)隆起(elevated);(b)平坦(flat);和(c)凹陷(depressed)
(三)「潰瘍」(excavated)
在香港和歐美地區,確診時多是「晚期胃癌」,癌細胞已穿透「黏膜下層」(submucosa),滲入「固有肌層」(muscularis propria)。肉眼檢查或呈「隆起結節」、或不對稱的「潰瘍」型態,「彌漫型」胃癌則經常廣泛滲入胃壁,扭曲胃部;在顯微鏡下呈不同「分化」(differentiation)程度的「腺癌」(adenocarcinoma)。「晚期胃癌」的擴散甚為常見,可直接擴散至附近大網膜、脾、橫結腸等器官;可經淋巴腺擴散胃部附近或更遠的淋巴結;可經腹腔擴散至卵巢或其他地方的腹膜;亦可經血液擴散至肝、肺、骨髓、腦、以致任何器官。
TNM「分期」(staging)是先根據「腫瘤本身」、「淋巴結轉移」和「 遠處轉移」 三方面的情況來評估癌症嚴重程度,再歸納為總體「分期」的方法。胃癌的「分期」為:
胃鏡檢查,可「直接」觀察胃部黏膜,亦可抽取組織作活檢,是診斷胃癌的最佳方法。
然而,「早期胃癌」在一般胃鏡檢查下可能並不明顯,有英國研究指出,約10%病人在確診前三年之內,曾進行胃鏡檢查,但並無發現腫瘤。在日本,因胃癌病發率高,科研人員發展了一套稱為「放大胃鏡」(Zoom Gastroscopy) 的技術,可更準確診斷「早期胃癌」。
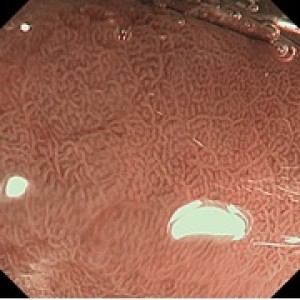
「晚期胃癌」在胃鏡下通常相當明顯,但「彌漫型」胃癌卻可廣泛滲入胃壁而黏膜看似正常。若有懷疑,應作「鋇餐造影」及「電腦掃描」以檢查胃部型態和胃壁厚度。
若確診胃癌,便須評估是否有擴散。腹部超聲波和胸部X光可檢查明顯的肝、肺、和淋巴結擴散;腹部和胸部「電腦掃描」和「正電子掃描」可提供更準確的評估,但亦有「假陽性」和「假陰性」的情況。因此,若病人身體狀況良好,不應以單一檢查決定有否擴散,應在手術前作「腹腔鏡」檢查。
治療胃癌須考慮的因數:(一)病人整體情況;(二)癌症嚴重程度(TMN「分期」)。 病人的整體情況,包括年紀、營養狀態、特別是有否其他嚴重疾病,會影響病人接受手術、化療電療等的風險。一般而言,病人身體狀況良好,便可考慮更積極的治療方案。 若未有「遠處轉移」,以手術將腫瘤完全切除是唯一的根治方法。
「幽門螺旋菌」是引致「非賁門胃癌」最重要的環境因數,近期數據顯示,在高發病地區,若將無症狀感染人士的「幽門螺旋菌」根除,可減低胃癌發病率33%。
研究同時發現,若之前已存在「胃萎縮」、「腸化」等癌前病變,根除「幽門螺旋菌」沒有減低胃癌發病率。意味著「炎症致癌」過程走到某階段,便不能以根除「幽門螺旋菌」逆轉。已患有癌前病變、或有其他高危因數人士,應考慮每一至兩年進行胃鏡篩檢。
飲食的影響需然未有定論,但多吃新鮮蔬果,少吃醃制及煙薰食品總是有益。研究亦顯示「抗氧化劑」或可令「腸化」逆轉。
最後,停止吸煙對身體各方面都有好處。
參考文獻